腹膜透析とは
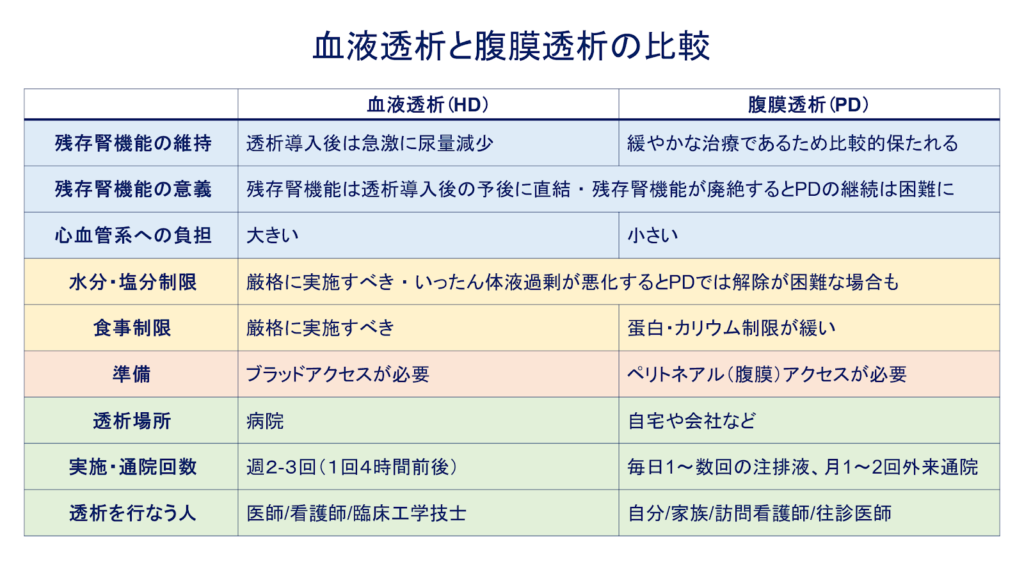
腎臓は、老廃物の排泄や水・電解質バランスの維持、そして様々な内分泌機能を絶えず担っており、生きていくうえで必要不可欠な臓器です。腎臓病や様々な全身性疾患の影響により腎臓の機能が著しく低下すると、腎代替療法(腎臓の機能の一部を代替する治療法)が必要となります。腎代替療法として腎移植と透析療法が確立されており、透析療法の選択肢として血液透析と腹膜透析があります。
透析療法の目的は、腎不全のため体内に蓄積した老廃物や余剰の水・電解質を体外へと排泄することで、よりよい日常生活を過ごしていただくことにあります。腹膜透析では、腹膜腔に専用の腹膜透析液を一定時間貯めておくと、腹膜腔をとりかこむ毛細血管を流れる血液に含まれる老廃物や余剰の水・電解質が透析液へと移動することから、この透析液を何回も交換することにより体内に蓄積した老廃物や余剰の水・電解質を本来の腎臓の機能を代替するかたちで体外へと排泄できる、という現象を利用します。
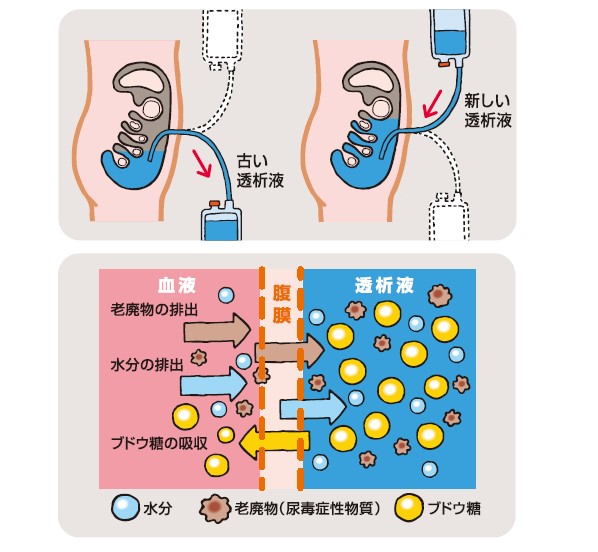
腹膜透析の特徴として、(1)透析自体が穏やかで本来の腎臓の機能(残存腎機能)を保ちながら行える、(2)通院回数が血液透析と比較して少なく、自宅で治療を行う事ができるため生活環境や習慣に合わせて行える、ことが挙げられます。治療による全身への負担が血液透析と比べて小さく、心臓や血管の機能が低下した症例や、様々な疾病で全身状態が優れない症例で特に役立ちます。また、通院回数が少なく、往診や訪問看護を活用して自宅で治療を完結させることも可能な透析であるため、医学的、身体機能的、あるいは社会的な理由で通院が難しい患者さまに良い治療法となります。
腹膜透析のこのような利点は、これから透析を始める患者さまだけでなく、これまで血液透析を続けてきた患者さまの求めにも応えることが可能です。当院では、すでに血液透析を受けている患者さまが腹膜透析をご希望の場合、治療の有効性と安全性の面で問題がなければ、積極的に腹膜透析を活用していただきたいと考えています。
さらに、大きな設備が不要であり、通院回数も少ないことから、血液透析と比較して、大規模災害や感染症流行などの影響を受けにくい治療法である、という長所も広く知られています。
腹膜透析導入までの流れ
腎臓の機能が悪化し、将来的に腎代替療法が必要になると判断された方には、腎代替療法の選択肢(腎移植・血液透析・腹膜透析)について十分な説明を受けていただきます。どの治療法にも特徴や長所・短所があり、何に重きをおいてどの治療法を選択するかは症例ごとに大きく異なり、また同じ症例でもライフステージによって大きく異なります。腎代替療法の選択にあたっては、できるだけ早い段階から腎代替療法と向き合い、ご自身やご家族ならびに担当の医療従事者の間で十分に相談を重ねて意思決定を共有するShared Decision Making(SDM)が、「腎代替療法のある人生」へと円滑に進むうえで非常に大切です。
腹膜透析を受けるためには、腹膜腔に透析液を注排液するためのアクセス、すなわち腹膜アクセスが必要となります。当院では、腹膜アクセスとして腹膜透析カテーテル(太さ数mmのシリコン製チューブ)を腹膜腔に留置する腹膜透析カテーテル留置術は腹膜透析チームに所属する腎臓内科医を中心に行っています。
腹膜透析を選択した場合、外来で腹膜透析の手順をトレーニングし習得したうえで、適切な時期に腹膜透析導入のため入院することとなります。この入院の一般的な経過として、腹膜透析カテーテル留置術の1日前に入院し、手術の5日後から腹膜透析を開始し、その後約12日間の入院での腹膜透析で特に問題がなければ、手術創(手術のきず)の状態を確認し退院となります。退院約2週間後に外来で腹膜透析の実施状況や手術創の状態を確認します。当院の腹膜透析外来は週2回開設されており、初診の方は火曜日午後の予約枠に受診いただきます。
腹膜透析治療の実際
腹膜透析の基本的な治療パターンは、腹膜透析液を1日に2~4回、腹膜腔内に入れて(注液)、1回当たり2~4時間貯留してから外に出す(排液)もので、これを毎日続けます。注液と排液の透析液と腹膜透析チューブの接続は、手動、もしくは専用の器材を使用して決められた手順で行い、その所要時間は多くの場合それぞれ10分程度です。操作が必要なのは、この注液と排液の時だけで、それ以外の貯留中や排液後の時間は一般的な日常生活(仕事・学業・家事・外出など)に充てることができます。また、注液と排液の時間も問わないため、1週間当たりの交換回数を守っていただければ、生活上最も都合の良い時間に治療を行うことができます。また、夜間に予め設定した量と回数の注排液を、予め設定した時間配分で、自動で行う装置を使用する自動腹膜透析(APD)という方法もあります。
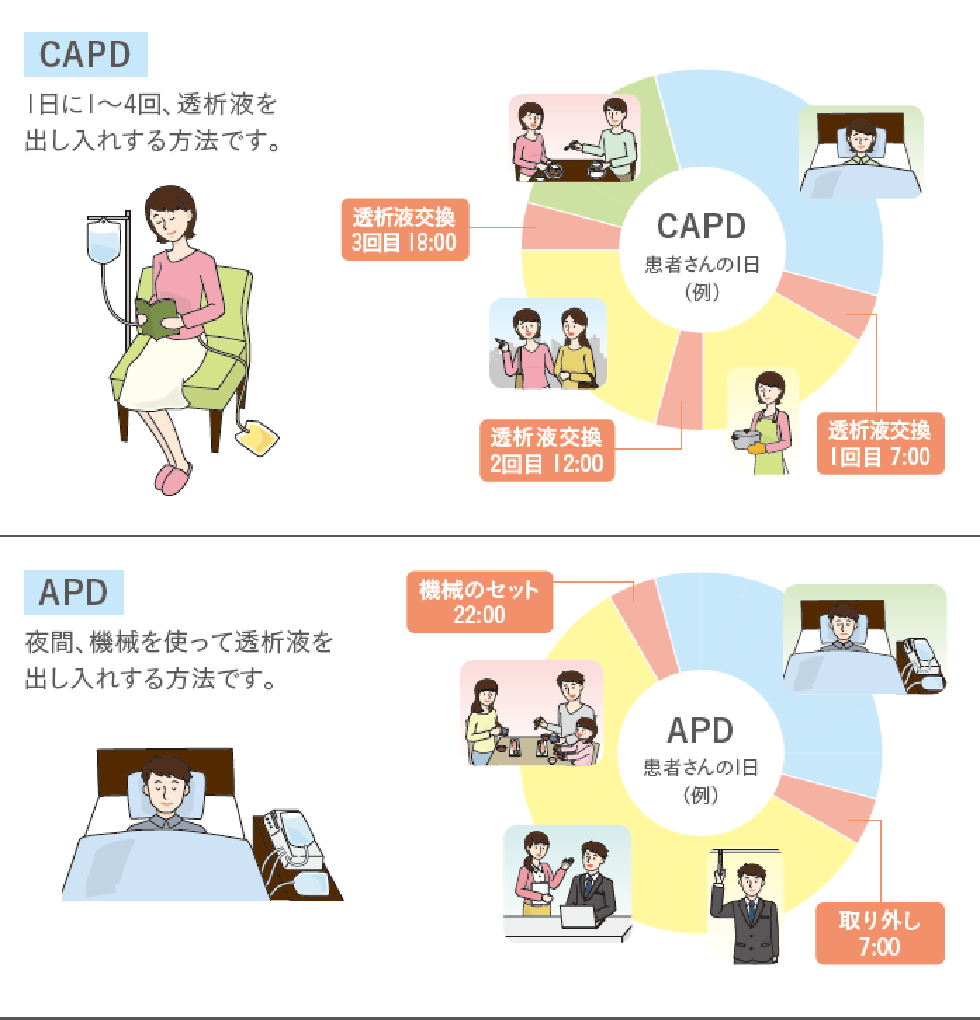
腹膜透析では、このような治療を続けながら、月1回程度の頻度で外来を受診し、腹膜透析の状況や体調の変化、血液検査や胸部レントゲン画像検査などにより腎不全に伴って生じる合併症や併存疾患の状況を調べます。腹膜透析を続けていくなかで、透析が不足した場合、まずは透析液の種類を変更したり、1回の注液量や交換回数を増やしたりして対応します。APDを上手に活用することで、無理なく交換回数を増やすこともできます。
腹膜透析の処方を十分に工夫しても透析が不足してしまう場合には、血液透析を併用します(ハイブリッド透析)。血液透析は、血液浄化装置を使用して血液から老廃物や余剰の水・電解質を直接除去する強力な治療法なので、ほとんどの症例では、週1回の併用で透析の不足を補うことができます。それでも透析が不足する場合は、血液透析の併用回数を増やし、やがて腹膜透析を離脱し週3回の血液透析へと完全に移行することになります。このように、腹膜透析と血液透析は完全に独立した治療法ではなく、お互いに補い合いながら段階的に移行するものであり、ハイブリッド透析のように両者の「良いとこ取り」もできるのです。
腹膜透析治療の注意点
腹膜透析で最も注意すべきことは、腹膜炎(腹膜透析腹膜炎)です。腹膜腔内に細菌が侵入し繁殖すると排液に濁りが生じ、腹部の違和感、痛みを感じる事もあり、緊急で適切な処置や抗生剤での治療が必要になります。決められた治療手順をしっかりと守れば、腹膜炎のリスクを大幅に減らすことができるため、自分自身の治療状況を把握し、健康は自分で守るという考え方は、安全で快適な腹膜透析を続けるうえでも非常に大切になります。その他、注液や排液がうまくいかなくなるトラブルや、ヘルニアなどの合併症を生じることがあります。尚、このような合併症の頻度はとても少なく、例えば当院の腹膜透析腹膜炎の発生頻度は患者さま1名あたり年間0.12回(8.3年に1回)で、多くの患者さまは腹膜炎を経験することがありません。
腹膜透析の合併症として、被嚢性腹膜硬化症(EPS)もしばしば挙げられます。EPSは、腹膜が変性して癒着・線維化・硬化し、腸閉塞を来してしばしば死に至る、予後不良な疾患です。EPSの発症には、旧型の酸性透析液を用いた腹膜透析の継続期間が関わっており、避けるために5~8年で腹膜透析を中止する場合も多くありました。ただ現在では最新世代の透析液を使用する事でEPSの発症頻度を極めて低い水準のまま長期間腹膜透析を継続する事ができるようになっています。そのため、EPSを理由に腹膜透析を避ける事や順調に継続できている腹膜透析を中止することは適切ではないと考えています。ただし、腹膜に強い炎症や刺激が加わることで発症のリスクが高まるため、腹膜透析腹膜炎を何度も繰り返す場合には、EPS発症のリスクが高くなるため、腹膜透析を中止することがあります。
慶應義塾大学病院での取り組み
教育・啓蒙活動として、医療機関を対象として腹膜透析に関する研修プログラムを、日帰りで受講できる「慶應腹膜透析研修プログラム(PD TRAP)」も行っています。これまでにPD TRAPを受講いただいた医療機関に関しては、『慶應義塾大学病院とPD診療で連携可能な在宅医療施設一覧』にて随時更新しております。受講希望の方は、当院森本耕吉医師(kohkichi.morimoto@gmail.com)へご連絡ください。
当院には、東京都を中心とする首都圏全域から患者さまがお見えになります。それぞれの患者さんが、ご自身のお住まいの地域で安全で快適な治療を続けられるように、当診療科では、一般的な医療連携にとどまらず、様々な啓蒙活動やスタッフ教育活動、ICT技術を活用した情報共有、実際の治療における相互連携などを通じて、患者さんのお住まいの地域の医療機関をはじめとする様々な在宅医療サービス事業者との連携体制を積極的に構築しています。
慶應腹膜透析研修プログラム(PD TRAP) お申し込みフォーム
慶應義塾大学病院とPD診療で連携可能な在宅医療施設一覧

参考
日本腎臓学会 『腎不全 治療選択とその実際 2023年度版』
腎臓病SDM推進協会ホームページ
KOMPAS 慶應義塾大学病院 医療・健康情報サイト『腹膜透析』